医疗放射和酒精一样,是一把双刃剑。从骨折到肺部病变、从心脏缺损到肿瘤——放射检查技术可以说是揭露健康隐患的一大利器;在治疗癌症方面,放射性疗法也能派上用场,有时甚至还能治愈某些癌症。然而,损伤病人的DNA,以至于10-20年后引发癌症,又是其严重的无心之过。
就拿构成全美国3/4辐射暴露(radiation exposure)的CT扫描来说,它的放射性是普通X射线的100-500倍。有人认为美国1.5%的癌症都是由CT引发的。医疗放射的危害、放射成像的广泛运用给人们敲响了警钟。无数专家,包括一些放射科医师都开始呼吁:让病人去做放射检查之前应仔细审度。
医疗照射的正当性判断
1.医疗照射正当性的三个层次
第一个层次:医疗照射给患者带来的利益大于可能引起的辐射危害。
第二个层次:特定目标特定诊疗程序的正当性。其目的是判断放射学程序是否能提高诊断或治疗水平,或提供受照人员的必要信息。举例:对于已显现症状的肺部疾病,X射线检查的利益大于风险,首选的检查程序是X射线摄影。但是在不具备摄影条件的区域,透视仍可选择。
第三个层次:个体患者医疗程序的正当性。应核实个体患者诊断所需的信息是否已经存在,拟定检查是否为最适宜的方法;拟定程序和备选程序的细节及有效性估计等。
(ICRP 103,2007)
2.正当性判断的要求
2.1 原则要求
在考虑了可供采用的不涉及医疗照射的替代方法的利益和危险之后,仅当通过权衡利弊,证明医疗照射给受照个人或社会所带来的利益大于可能引起的辐射危害时,该医疗照射才是正当的。
对于复杂的诊断与治疗,应注意逐例进行正当性判断。还应注意根据医疗技术与水平的发展,对过去认为是正当的医疗照射重新进行正当性判断。
所有新型医疗照射的技术和方法,使用前均应进行正当性判断。
(GB18871-2002)
2.2 具体要求
(1)放射诊断:应掌握好适应证,正确合理地使用诊断性医疗照射,严格执行检查资料的登记、保存、提取和借阅制度,不得因资料管理、受检者转诊等原因使受检者接受不必要的重复照射;不得将核素显像检查和X射线胸部检查列入对婴幼儿及少年儿童体检的常规检查项目;对育龄妇女腹部或骨盆进行核素显像检查或X射线检查前,应问明是否怀孕;非特殊需要,对受孕后八至十五周的育龄妇女,不得进行下腹部放射影像检查;应当尽量以胸部X射线摄影代替胸部荧光透视检查。(卫生部令第46号,2006)
(2)群体检查:涉及医疗照射的群体检查的正当性判断,应考虑通过普查可能查出的疾病、对被查出的疾病进行有效治疗的可能性和由于某种疾病得到控制而使公众所获得的利益,只有这些受益足以补偿在经济和社会方面所付出的代价(包括辐射危害)时这种检查才是正当的。X射线诊断的筛选性普查还应避免使用透视方法。(GB18871-2002)
(3)放射治疗:应当仔细考虑每一个放射治疗程序的正当性,放射治疗中患者接受的剂量可能引起的并发症也是放射治疗正当性判断的不可缺少的部分。(GBZ179-2006)
来源:《辐射安全手册》
放射性检查,风险不小
“所有放射成像技术的使用都在增加,但CT仍占绝大多数。”加州大学旧金山分校放射与生物医学成像专家丽贝卡史密斯-宾德曼医生说:“很明显,这属于滥用。每年都有10%以上的患者接受了大剂量的辐射暴露。” 正确运用医疗放射技术的窍门是权衡利弊。近年来放射成像的应用频率飞速增长,可惜却极少有人把这种平衡观念放在心上。结果,本不必要花的医疗资金被浪费、病人的健康也埋下了隐患。
无论医生还是病人都有责任认识到医疗放射的利害。医生在写检查单时;病人去接受放射诊断或治疗前,都应当三思。
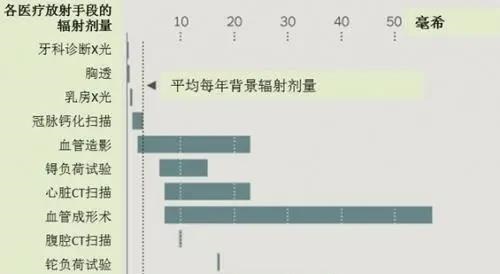
一些最新的放射成像技术尚未被科学的临床试验检验过,包括利用CT查找冠脉内的钙沉积——是不是很令人惊讶?这些检测手段的是否真的有用,还只是猜测。现在广泛使用的冠脉扫描技术会给人体带来50-150倍普通X光胸透的辐射剂量。专家预测,在每10万名接受过该扫描的男性中,会有42人将因此患上癌症;而女性则更多,约62人。而如果1000个人中本来有420人会患上癌症,经过心脏扫描检查后,这个数字会是421。尽管数值差不多,但对那个“1”来说,可是天壤之别。
让情况变得更为复杂的是,放射剂量存在很大的不确定性:在不同医院里、甚至同一医院的不同时间内进行的相同操作,带给病人辐射暴露的差别能超过10倍。
尽管辐射需逐渐积累才能最终导致癌症,可是从没有人追溯过病人在做新的成像检查前已经接受多少辐射了。即使被问到以前做过的检查,目的也只为比较新旧结果,而不是用来估量再次接受检查的危险系数。
正如美国国家心肺血液研究所迈克尔.劳尔医生三年前在《新英格兰医学》里所述:“辐射暴露的危险不易被重视是因为每次放射都被当做是独立的,每次单独的风险都很低,表面上都测不出来。并且,任何放射引发的癌症都是多年后才浮出水面,让人很难跟从前做过的医学成像检查联系起来。”
在广泛回顾了环境以及其他危险因素与乳腺癌的关系后,医学研究所(Institute of Medicine)去年发布了一份报告,它指出:唯一有充分证据支持的,能对健康构成威胁的行为是:为停经女性采取激素疗法,并同时将其暴露于比普通乳房X光摄影剂量高得多的电离辐射中。
成像检查有滥用之嫌
事实上,我们每个人都处在由宇宙射线、氡气和地球上放射性元素构成的背景辐射里,大约每年3毫希(millisievert, 辐射剂量单位)。哈佛健康通讯报道:至1980年,各种新辐射来源进入人们的日常生活,如医疗检测、核电站、放射性沉降物(nuclear fallout)、电视机、电脑显示器、烟雾探测器和机场安检——使人们每年接受的辐射量增加了0.5毫希。
但当前的情况是,医疗辐射平均每年在每个人身上增加3毫希的辐射量,已经与背景辐射持平了。(一次乳房X光摄影的辐射剂量为0.7毫希;3D显影的量加倍。)
这是有因可寻的。私人诊所买了昂贵的医学影像设备,为了赚回成本就必须尽可能多地使用。很多大医院为了夸耀自己拥有最新最强的诊断能力,即使与其他医院相距不远,也要重复购进同样的设备。开诊疗单的医生当然不会被辐射伤害,病人呢,还以为自己大大享受到了现代医学的优势。
劳尔医生在一篇关于心脏检查的评论文中说:“让患者做影像检查的医师并不会为这些不一定有积极意义的检查而承担成本;相反,他们或他们的同事正是靠此服务来拿薪水的。患者也不会抱怨,反正钱是第三方掏的,他们反而会很高兴 用最前沿的技术做个彻底的检查。”
新研究指出,医学成像的大量应用早就超越了经济目的。史密斯-宾德曼医生及同事在6月刊的《美国医学协会杂志》上发表的文章说:1996-2010年间,6家大型预付型医疗系统(编者注:预付制是指在医疗费用发生之前,医疗保险方按一定的标准将医疗费用预先支付给医疗服务机构。)的成像技术利用率飞速上涨,其中CT扫描的次数上升了2倍,这样的医疗机构本该有更少的财政激励,更少鼓励成像类检查的。这种增长让接受高度甚至超高度辐射暴露的病人比从前多了1倍。
研究还指出,至2010年,平均每100名成年患者中有20位曾接受过CT扫描;65-75岁的患者中,每100人里有35位接受过CT检查;10~20%的接受了常用放射剂量的脑CT扫描的儿童,日后患脑癌或白血病的几率会增加2倍。史密斯-宾德曼医生敦促患者参与到是否做成像检查的决策中来。她说:“患者应该问问医生‘检查的目的是什么?’‘我需要吗?’‘需要马上做吗?’”
“法律可以帮助减少——至少监控放射剂量。”她提到加州在7月开始生效的一项新法律:要求记录每个病人做CT时所用的放射剂量,一旦过量必须立刻上报。
如果这能成为全国性的法律,那么医生和病人就可以通过电子病历了解已接受的辐射暴露,尽量不做没必要的检查。
放疗辐射也需控制
比起成像检查,放疗所用的放射剂量要高得多。人们一早就知道放射疗法在对付一种癌症的同时,也增加了病人在未来患上另一种癌症的危险。不过医生认为眼下最重要的是救病人的命,所以冒险是必要的。但去年,国家癌症研究所和休斯顿M.D.安德森癌症中心的研究人员在《柳叶刀肿瘤学》上发表的文章指出:在过去5年及以上的时间里,有将近65万名成年人接受过癌症治疗,有1.5%的人都由于前一次的放疗而患上了第二次癌症。其中超过半数的人前一次得的是乳腺癌或前列腺癌。
同预计的一样,首次接受癌症治疗时年龄越小,将来得第二次癌症的风险越大——特别是前一次放疗时暴露在最强辐射下的那些器官,最有可能出现癌症。
近些年来,放射专家为减少非目标器官的辐射暴露可谓费尽了心力。譬如,治疗乳腺癌时采用锥形射线可有助于减少因辐射而诱发的第二次癌症。






